Le Canada a répondu lundi à l’alerte lancée par l’Organisation mondiale de la santé la semaine dernière en accordant une aide de 1 million de dollars pour endiguer la propagation du mpox. Quelques réponses pour mieux connaître ce virus, dont la circulation reste marginale au Québec.
D’où vient le virus mpox ?
Depuis qu’il a été identifié pour la première fois en 1958 au Danemark, ce virus cousin de la variole humaine a porté plusieurs noms. Il a d’abord été baptisé « variole du singe », parce qu’il a été repéré dans une colonie de singes d’un laboratoire de Copenhague dont les individus présentaient des lésions cutanées semblables à la variole humaine. Mais le nom est trompeur, souligne la Dre Judith Fafard, directrice médicale du Laboratoire de santé publique du Québec, « parce que les singes ne sont pas le premier réservoir du virus ». En fait, ce sont les rongeurs qui transmettent la maladie à l’humain.
D’ailleurs, en 2022, lors de la dernière résurgence du virus, le nom de la maladie a été modifié pour éviter de stigmatiser les victimes. Les anglophones ont raccourci la forme « monkeypox » en « mpox », et la francophonie a adopté « variole simienne », un terme qui néanmoins réfère encore aux singes. « De plus en plus, même en français, on utilise le nom mpox », dit la Dre Fafard.
De quel genre de virus s’agit-il ?
C’est un virus qui appartient à la famille des poxvirus (qui attaquent à la fois l’humain et l’animal) et du genre orthopoxvirus, auquel sont associées les varioles. La variole humaine, qui a été baptisée ainsi en raison des pustules (variola, en latin) que l’infection cause, a été officiellement éradiquée en 1980 grâce à la vaccination.
« Il est probable que l’arrêt de la vaccination contre la variole humaine ait favorisé les éclosions d’origine zoonotique dans les pays africains », Dre Judith Fafard, directrice médicale du Laboratoire de santé publique du Québec.
Deux types de mpox ont été identifiés : le clade I (qui circule dans le bassin du Congo) et le clade II (plus présent en Afrique de l’Ouest). Si la transmission était auparavant très limitée – une personne infectée ne transmettait le virus qu’à un cercle très restreint de proches –, une mutation du clade II a engendré une transmission plus soutenue à partir de 2022. Au Québec, 527 cas avaient été identifiés en 2022.
Cette fois-ci, c’est le clade I qui prend de la vigueur. Un nouveau sous-type, le clade Ib, circule au Burundi, au Kenya, au Rwanda, en Ouganda et surtout en République démocratique du Congo (RDC), qui a enregistré 16 000 des 18 000 cas recensés cette année.
« Le virus sévit depuis plusieurs mois dans la région du [sud du] Kivu, où on retrouve beaucoup de camps de déplacés en raison de la guerre civile, des conditions sanitaires et d’hébergement qui peuvent favoriser la transmission d’un virus qui est contagieux quand on est en contact rapproché avec des gens qui sont infectés », note la Dre Fafard.
Un premier cas de clade Ib hors d’Afrique a été identifié en Suède la semaine dernière. Le 14 août, l’Organisation mondiale de la santé (OMS) a décrété une urgence de santé publique de portée internationale, l’alerte sanitaire du niveau le plus élevé.
Quelle est la différence entre les deux types de mpox ?
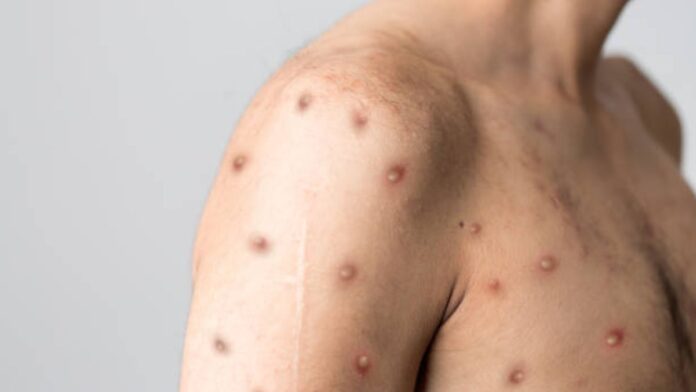
Les manifestations et le niveau de contagion sont essentiellement les mêmes : fièvre, douleurs, formation de papules qui deviennent des pustules. L’infection disparaît généralement d’elle-même en deux à quatre semaines. Un antidouleur peut être prescrit.
Dans les cas les plus sévères, les complications se caractérisent par des problèmes respiratoires, de la déshydratation, une difficulté à s’alimenter, et, plus rarement, la mort.
La grande différence, c’est que les infections causées par le mpox de clade I entraînent davantage de complications que celles de clade II. Le taux de mortalité du clade I est de 4 % dans la population en général (11 % chez les enfants), alors qu’il est de moins de 1 % avec le clade II. Des 16 000 cas identifiés en RDC cette année, 548 ont été mortels.
Comment le virus est-il identifié ?
Au Québec, le praticien qui suspecte un cas de mpox effectue un prélèvement qui sera analysé en laboratoire. En moyenne, une dizaine d’échantillons de cas suspects sont envoyés chaque semaine, dit la Dre Fafard, mais seuls 10 cas ont été confirmés depuis le début de l’année. Les pustules du mpox sont parfois confondues avec de l’herpès, des ulcères, du zona ou d’autres infections à staphylocoque.
Au Canada, 164 cas de mpox ont été identifiés cette année, tous de clade II. La région de Toronto, à elle seule, avait dénombré 93 cas à la fin de juillet.
Quelles sont les personnes à risque de contracter le virus ?
Le virus se transmet essentiellement par un contact de peau à peau, par contact sexuel, ou par gouttelettes de l’ordre du postillon (et non pas des microgouttes dispersées par voie aérienne).
En 2022, plusieurs infections avaient été identifiées parmi des membres de la communauté LGBTQ+, et une campagne d’information ciblée avait été lancée. Cette fois-ci, dans les pays africains touchés par le clade Ib, le virus circule dans des milieux hétérosexuels et touche notamment les enfants, qui sont susceptibles d’avoir des contacts rapprochés avec des adultes infectés.
Existe-t-il un vaccin ?
Oui, et il est offert pour le moment au Québec aux personnes ciblées par les autorités de santé publique – soit celles qui fréquentent les milieux où la transmission a été confirmée. Les enfants ne font pas partie des populations ciblées. « Les enfants à risque en ce moment, ce sont ceux qui vivent dans les camps au [sud du] Kivu », avance la Dre Fafard.
« En ce moment, il n’y a rien qui dit que les enfants du Québec et du Canada seront plus à risque d’attraper le virus. On surveille ce qui se passe pour voir si on doit faire des ajustements, mais à l’heure où on se parle, le clade I ne circule pas au Canada. »
Les autorités sanitaires africaines ont demandé au Canada de faire don d’une partie de sa réserve de vaccins pour endiguer le mpox à la source. Lundi, le Canada a annoncé une aide de 1 million de dollars qui sera remise à l’OMS pour améliorer les systèmes de détection et de signalement de la maladie.